Prof.-Dr. Walter Hasibeder
PRÄOPERATIVE ANTIBIOTIKAPROPHYLAXE – AUF DAS RICHTIGE TIMING KOMMT ES AN!!
In einer großen Observationsstudie mit mehr als 500.000 Patient:innen wurde gezeigt, dass eine präoperative Gabe von Cefuroxim, kurz vor OP-Beginn (10-25 Minuten), das Risiko für chirurgische Wundinfektionen deutlicher senkt verglichen mit einer Gabe 31-60 Minuten oder einer Gabe 1-2 Stunden vor Hautschnitt!
FAZIT: Die präoperative Antibiotikagabe sollte unmittelbar vor Operationsbeginn und nicht auf den chirurgischen Normalstationen erfolgen!
Literatur: Sommerstein Rami et al. Timing of Cefuroxim surgical antimicobial prophylaxis and ist association with surgical site infections. JAMA Network Open 2023;6:e2317370
WELCHE PRÄOPERATIVE ANTIBIOTIKAPROPHYLAXE BEI EINER OP NACH WHIPPLE IST DIE BESTE?
In einer randomisierten Multicenterstudie wurde der Effekt einer einmaligen Antibiotikaprophylaxe mit Cefoxitim gegen die Einmalgabe von Piperazillin/Tazobactam auf das Auftreten von postoperativen chirurgischen Wundinfektionen, innerhalb der ersten 30 Tage nach Operation, verglichen. Die Studie wurde aufgrund der Überlegenheit einer Gabe von Piperazillin/Tazobactam vorzeitig abgebrochen! Patienten die Piperazillin/Tazobactam erhielten entwickelten weniger häufig eine postoperative Sepsis (4,2% vs. 7,5%) und postoperative relevante Pankreasfisteln (12,7% vs. 19%).
FAZIT: Eine Antibiotikaprophylaxe mit Piperazillin/Tazobactam bei Patienten mit offener Pancreatikoduodenektomie vermindert signifikant das Risiko von postoperativen, chirurgischen Infektionskomplikationen
Literatur: DÀngelica Michael et al. Piperacillin-Tazobactam compared with Cefoxitin as antimicrobial prophylaxis for Pancreatoduodenectomy. JAMA 2023; doi:10.1001/jama.2023.5728
SOLLTEN WIR BEI EINER MÖGLICHEN PENICILLINALLERGIE AUCH AUF DIE GABE VON CEPHALOSPORINEN VERZICHTEN?
Beim Vorhandensein einer möglichen Penicillinallergie werden perioperativ leider oft weniger gut wirksame (weil weniger gewebegängigere und vom Erregerspektrum eingeschränkte) Antibiotika eingesetzt. Eine nähere Untersuchung von 8770 Krankengeschichten von Patientinnen mit angeblicher Penicillinallergie zeigte, dass mehr als 80% Cephalosporine während ihres Krankenhausaufenthalts erhielten. 20% erhielten nicht ß-laktam Antibiotika. Nur zwei der Patientinnen unter Cephalosporinen aber sieben von 1845 Patientinnen unter nicht ß-laktam Antibiotika entwickelten allergische Reaktionen. Das relative Risiko eine allergische Reaktion auf die Gabe eines nicht ß-laktam Antibiotikums war bei Patientinnen mit Anamnese einer Penicillinallergie also um das 8-35-fache erhöht!
FAZIT: Auch bei einer Anamnese einer Penicillinallergie sind Cephalosporine eine sichere und wirksame Alternative in der perioperativen Infektionsprophylaxe! Wichtig dabei ist es immer den Patienten, die Patientin nach den Umständen und dem klinischen Erscheinungsbild eines vorhergehenden allergischen Geschehens zu fragen. Waren die Symptome einer angeblichen allergischen Reaktion mild und kurzfristig so ist die Gefahr von Kreuzallergien gering. Cephalosporine sollten hier keinesfalls durch andere Antibiotikagruppen ersetzt werden! Bei einer echten Anaphylaxie auf Penicilline sollte man jedoch, im Sinne der Patientensicherheit und ohne vorherige Allergietestung, auf andere Antibiotikaklassen zurückgreifen. Literatur: Anstey KM et al. Perioperative use and safety of cephalosporin antibiotics in patients with documented penicillin allergy. J Allergy Clin Imunolog Pract 2021; doi: 10.1016/j.jaip.2021.03.017
PROPHYLAKTISCHE ODER THERAPEUTISCHE ANTIKOAGULATION VON HOSPITALISIERTEN COVID-19 PATIENTINNEN MIT MODERATER ERKRANKUNGSSCHWERE
Einige große, randomisierte Multicenterstudien haben einen Überlebensvorteil für hospitalisierte, nicht kritisch erkrankte COVID-19 Patientinnen mit Notwendigkeit zur Sauerstofftherapie gezeigt. In einer internationalen offenen Untersuchung an 3400 hospitalisierten COVID-19 Patientinnen wurde der Vorteil einer therapeutischen Antikoagulation mit Enoxaparin oder Apixaban gegenüber einer prophylaktischen Antikoagulation bestätigt. Alle Patientinnen waren hospitalisiert (Normalstation) und benötigten Sauerstofftherapie aufgrund SaO2 Werten < 94% bei Raumluft. Der 30 Tage primäre Outcomeparameter (Tod, Embolien, Schlaganfall) war bei therapeutisch Antikoagulierten signifikant erniedrigt (11% vs. 13%; p=0,1). Die Mortalität war signifikant geringer (4,9% vs. 7%; NNT 48). Unter 1% der Patientinnen erlitten eine thrombembolische Komplikation oder ein klinisch relevantes Blutungsereignis.
FAZIT: Hospitalisierte, nicht kritisch erkrankte Patientinnen mit respiratorischer Partialinsuffizienz sollten therapeutisch antikoaguliert werden. Literatur: Stone GW et al. Randomized trial of anticoagulation strategies for noncritically ill patients hospitalized with COVID-19. J Am Coll Cardiol 2023; 18:1747 2023
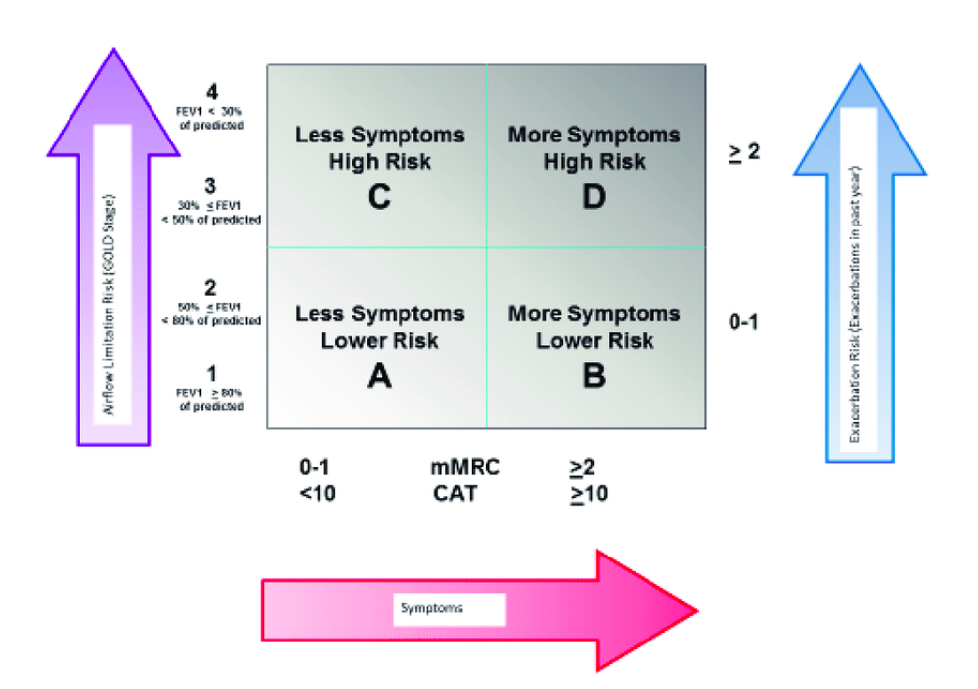
GOLD GUIDELINES ZUR BEHANDLUNG DER CHRONISCH OBSTRUKTIVEN ATEMWEGSERKRANKUNGEN
In den neuen Behandlungsrichtlinien der COPD wurden die früheren Kategorien C und D der GOLD Einteilung (siehe Abbildung) in einer neuen Kategorie E (für Exazerbationen) zusammengefasst. Die Empfehlungen hinsichtlich Kombinationsbehandlung berücksichtigen auch das Differentialblutbild und hier insbesondere die Zahl der eosinophilen Granulozyten. Therapieempfehlungen der neuen Guidelines: Stadium A: Monotherapie mit lang wirksamen ß2 Agonisten (LABA) oder lang wirksamen Muskarinrezeptor Antagonisten (LAMA) Stadium B: Kombinationstherapie LABA + LAMA Stadium E: Kombinationstherapie LABA und LAMA Bei Zahl der Eosinophilen > 300 Zellen(?l) zusätzlich inhalative Corticosteroide (ICS).
Für Patient:innen mit persistierenden Beschwerden trotz Dreifachkombination LABA+LAMA+ICS und Eosinophilenzahlen > 100?l Roflumilast bei chronischer Bronchitis und FEV1 < 50% oder Azithromycin bei Nichtrauchern erwägen. Im Rahmen von Exazerbationen können zusätzliche kurzwirksame ß2-Agonisten und Prednisone (40mg tgl. für 5 Tage) verabreicht warden. Patienten mit eitrigem und vermehrten Auswurf (Kulturen) benötigen eine entsprechende Antibiotikatherapie für 5-7 Tage. Literatur: August A et al. Global Initiative for Chronic Obstructive Lung Disease 2023 Report: GOLD executive summery. Am J Respir Crit Care Med 2023; 207:819
Abbildung: Schweregradeinteilung der COPD anhand der Lungenfunktion (FEV1/VK) und der Anzahl der jährlichen Exazerbationen.
BRINGT DIE PRÄHOSPITALE GABE VON TRANEXAMSÄURE WIRKLICH ETWAS BEI SCHWEREN TRAUMA PATIENTINNEN?
1310 Patient:innen nach schwerem Trauma und Risko für eine Trauma induzierte Gerinnungsstörung wurden prähospital in 2 Gruppen randomisiert. Eine Gruppe erhielt 1g Tranexamsäure am Unfallort und 1g über einen Perfusor über 8 Stunden. Die Zweite Gruppe erhielt ein Plazebo. Der primäre Outcomeparameter der Studie war ein gutes funktionelles Überleben bis zu 6 Monate gemessen mit der Glasgow Outcome Scale-Extented (GOS-E; Scala von 1-8: 1= Tod; 8= bestes Outcome) – Als gutes Outcome wurden Patientinnen mit einem GOS-E > 5 (Überleben mit moderate bis geringen funktionellen Einschränkungen) bewertet. Sekundärer Outcomeparameter war der Tod innerhalb der ersten 28 Tage. Kein Unterschied wurde im guten Outcome bis zum 6. Monat nach Trauma gefunden (53,7% vs. 53,5%). Nach 28 Tage lag die Mortalität in der Tranexamsäuregruppe bei 17,3%, in der Placebogruppe bei 21,3%. In der Diskussion schreiben die Autoren, dass pro 100 Patientinnen die Tranexamsäure erhielten 4 Patientinnen mehr bis zum 28 Tag überlebt haben. Allerdings fanden sich pro 100 Personen auch 4 Personen mehr mit einem schlechten funktionellen Outcome. In einer Subgruppenanalyse zeigte sich aber, dass zumindest bei penetrierendem Trauma und bei einem initialen GCS Score <9 die Gabe von Tranexamsäure sich möglicherweise positiv auf das funktionelle Überleben bis zum 6 Monat auswirken kann.
FAZIT: Zunächst bestätigt diese Untersuchung in Hinblick auf die 28 Tage Mortalität die Ergebnisse der CRASH-2 Studie. Allerdings hat letztere den Langzeitverlauf der Traumaopfer nicht untersucht. In der vorliegenden Studie wird kein Vorteil hinsichtlich des funktionellen Überlebens bis zu einem halben Jahr gefunden. Dies schließt aber nicht aus, dass einzelne Individuen, durch die Gabe von Tranexamsäure, vor dem akuten Verblutung, durch z.B. einen hyperfibrinolytischen Status gerettet werden und so ein funktionell günstiges Outcome erreichen. Das Verbluten findet bei über 50% der Patient:innen innerhalb der ersten 24 Stunden nach einem schweren Trauma statt! Hinzu kommt, dass die Gabe von Tranexamsäure auch in dieser Studie zu keiner Zunahme von Thrombo-embolischen Komplikationen geführt hat. Wir werden daher bei schweren Traumata und V.a. Koagulopathie auch weiterhin, so rasch als möglich, 1g Tranexamsäure verabreichen. Literatur: The PATCH-Trauma Investigators and the ANZICS Clinical Trial Group. Prehospital Tranexamic Acid for severe Trauma. NEJM 2023; doi: 10.1053/NEJMoa2215457
LANGZEITPROGNOSE NACH TRAUMATA: RISIKO FÜR AUTOIMMUN-, KREBS-ERKRANKUNGEN UND TOD
Traumata sind eine der häufigsten Ursachen für akut auftretenden Tod und Langzeitinvalidität. Was weit weniger bekannt sein dürfte ist die, in einer neuen Studie mit Zwillingen festgestellte Assoziation zwischen Trauma in der Vergangenheit und späteren gehäuften Auftreten von Autoimmunerkrankungen sowie vorzeitigen Todesfällen. Die Grundlage der Studie war das Dänische Zwillingsregister. Von 1994 bis 2018 wurden 2290 Zwillingspaare nach Auftreten eines Traumas in den letzten 6 Monaten bzw. nach dem gleichzeitigen Vorhandensein eines „Trauma Freien“ Geschwisters gematscht. In weiterer Folge wurde das Neuauftreten von Autoimmunerkrankungen, Krebserkrankungen und vorzeitigen Todesfällen beobachtet. Die mediane Beobachtungszeit betrug 8,6 Jahre. Das Risiko für den primären Outcome (Autoimmun-; Karzinomerkrankung; Tod) war bei Zwillingsgeschwister nach Trauma während der Beobachtungszeit um 30% höher; das Risiko nach Trauma eine Autoimmunerkrankung zu entwickeln war im Vergleich mit den Geschwistern ohne Trauma um fast das doppelte erhöht. In diesem Zusammenhang interessant ist, dass vor allem Darmerkrankungen, nicht näher spezifizierte Infektionserkrankungen, Polyarthritis, Osteoporose und Herzerkrankungen signifikant häufiger nach Traumata auftraten. Die Assoziation zwischen Traumata und späteren Krebserkrankungen war nicht signifikant.
FAZIT: Es hat in der Vergangenheit bereits einzelne Untersuchungen gegeben, die psychische und körperliche Traumatisierung mit einem erhöhten Risiko für spätere chronische Erkrankungen, wie z.B. DM, Arthritis, arterieller Hypertension, chronischen Rückenproblemen assoziiert haben. Trauma per se, aktiviert massiv das Immunsystem und diese „Überaktivierung“ könnte über genetische Veränderungen („immunologische Imprints in das Genom“) auch Ursache für spätere chronisch inflammatorische Erkrankungen werden. Allerdings ist das bis jetzt größtenteils Spekulation! Dass die Langzeitmortalität nach Trauma erhöht ist, ist ebenfalls nicht neu. Ähnliches wird für Patient:innen 5 mit septischen Schock berichtet. Die Untersuchung ist jedenfalls sehr interessant und sie zeigt wie massive Ereignisse in die Körperintegrität, auch nach scheinbarer Ausheilung, noch Jahre und Jahrzehnte später Ursache schwerer Erkrankungen werden können. Literatur: Eskesen TO, et al. Association of trauma with long-term risk of death and immune-mediated or cancer disease in same-sex twins. JAMA Surgery 2023; doi: 10.1001/jamasurg.2023.1560
DAS POSTOPERATIVE DELIR IST MIT BESCHLEUNIGTEN POSTOPERATIVEN VERLUST KOGNITIVER FUNKTIONEN ASSOZIIERT
Kognitive Effekte eines postoperativen Delirs können weit über den Zeitpunkt der Operation und die Rekonvaleszenzphase anhalten. In einer Kohortenstudie mit älteren (> 70 Jahre) Teilnehmer:innen wurden nach größeren chirurgischen Eingriffen verschiedene neurocognitive Tests zu definierten Zeitpunkten bis zu 72 Monaten nach dem Eingriff durchgeführt. Patient:innen mit postoperativem Delir zeigten einen beschleunigten Abbau kognitiver Fähigkeiten im Vergleich zu Patient:innen ohne postoperativen Delir.
FAZIT: Das Delir selbst scheint Ursache eines beschleunigten Abbaus neurokognitiver Fähigkeiten zu sein. Wir Anästhesist:innen und Intensimediziner:innen sollten daher alles dafür tun um Risikofaktoren für Delirentstehung soweit wie möglich zu eliminieren!
Literatur: Kunicki ZJ et al. Sex-year cognitive trajectory in older adults following major surgery and delirium. JAMA Intern Med 2023; doi: 10.1001/jamainternmed.2023.0144
